2018年ECCO会议于2月15-17日在维也纳举行。该会议由欧洲克罗恩病与结肠炎组织举办,是世界最著名的炎症性肠病学术盛会。Dr.X有幸到现场参加了此次会议,在前方第一时间为您带来学术报道。
作者丨Dr. X
来源丨IBD学术情报官

2018 ECCO会议的学术主题是“IBD诊断和预测的未来”。下面请看Dr.X在前方发来的现场报道。
1分子内镜在IBD的应用
目前有多种生物标记物,可用于分子影像学评估,主要有:抗体(Antibody)、多肽(Peptides)、核酸配体(Aptamers)、亲和物(affibody)、纳米颗粒(nanoparticle)和活化探针(activable,probe)。各种分子影像标记物各有优缺点。

目前,内镜分子影像学检查已经应用于消化道疾病的研究。在食管疾病中,FITC多肽标签用于食管肿瘤的靶向检测。在胃部疾病中,AF-488单克隆抗体可在活体靶向标记MG7蛋白。在胰腺疾病中,FITC标记的抗体在猪活体模型中用于标记EGFR和survivin蛋白。在结直肠疾病中,荧光多肽用于靶向标记c-MET,AF-488单抗靶向标记EGFR蛋白。
第一项分子影像学检测肠道异型增生的研究,于2002年发表在Endoscopy杂志。27例肠道多发性息肉的患者,通过荧光标记的CEA(肠异型增生生物标志物)抗体进行局部处理,之后通过内镜携带2个窄带滤波器(narrow-band filter)进行检测。结果显示荧光抗体对肠道异型增生检测的敏感性高达100%,特异性78.6%。

2008年Nature medicine杂志的一项研究,使用FITC标记的多肽,对18个息肉进行局部处理,结果通过荧光内镜检测息肉样异型增生的敏感性81%,特异性82%。

对于肠道腺癌的监测,目前一般采用化学染色内镜。2017年Gastroenterology杂志的一项研究,25例患者通过宽视野荧光内镜检测荧光生物标记的SSA蛋白(锯齿状腺瘤蛋白标志物),从而监测肠道无柄锯齿状腺瘤,敏感性达到89%,特异性92%。

2014年Nature medicine杂志发表的一项研究,先通过静脉注入特异性结合c-Met蛋白(肠腺瘤生物标志物)的荧光标记多肽,之后分别通过白光内镜和荧光内镜,监测肠道所有可见的息肉。在荧光内镜下,c-Met蛋白会发出绿色的荧光,因此应用这一技术使肠道腺瘤会变得可视化。检测效率大大优于传统白光内镜和染色内镜。

除了用于消化道癌变筛查和监测之外,内镜分子影像学技术的另一个应用,是生物制剂疗效的预测。
之前的研究显示,血液中游离的肿瘤坏死因子(TNF)的浓度并不能预测抗-TNF药物(如英夫利西单抗,IFX)的疗效,而影响抗-TNF药物疗效的关键是细胞膜表面结合的TNF。IFX通过与细胞膜表面的TNF结合,阻断炎症信号的启动和传递,这就给内镜分子影像学技术创造了预测英夫利西单抗(IFX)疗效的机会。
通过将荧光标记物整合在抗-TNF单抗上,形成荧光抗-TNF单抗。研究人员可以用这种荧光单抗处理肠黏膜病变部分,在荧光内镜下直观的看到细胞表面TNF的表达水平,从而预测抗-TNF的疗效。

另外,对不同深度的消化道组织,同样可以通过先进的内镜技术进行直观的监测。激光共聚焦显微内镜可以通过激光探测和定位,调整显微内镜的聚焦视野,观察肠道组织不同深度细胞水平的变化。配合各种特异性的荧光标志物,激光共聚焦内镜可以发挥巨大的作用。
例如使用上述荧光标记的抗-TNF单抗,激光共聚焦内镜甚至可以观察到肠道病变和正常组织中每一个细胞膜表面的TNF表达。对于病变部分细胞膜表面TNF高表达的IBD患者,抗-TNF药物会有非常好的疗效;而病变部位细胞膜TNF低表达的患者,抗-TNF药物可能难以发挥理想的疗效。从这个意义来说,真正从分子机制上做到了抗-TNF药物的个体精准化治疗,选择合适的患者使用合适的药物。

令人兴奋的是,这种荧光标记的TNF抗体+内镜下活体分子成像技术来预测抗-TNF药物的疗效,目前已经进入I期/IIA期临床试验。2014年Nature Medicine杂志报道了初步的令人兴奋的研究结果,结果显示经过细胞膜TNF荧光抗体的显微内镜筛查,细胞膜TNF高表达的CD患者,抗-TNF药物治疗的临床应答率高达91%(11/12)。而细胞膜TNF低表达的CD患者,抗-TNF药物治疗的临床应答率仅有15.3%(2/13)。两组患者抗-TNF疗效具有显著性差异(p=0.0002)。

此外,细胞膜TNF高表达的CD患者,在抗-TNF治疗后患者4、12、52周的CDAI分数,全部显著低于细胞膜TNF低表达的CD患者。在抗-TNF治疗后达到黏膜愈合的患者中,使用显微内镜直观的看到了治疗后肠黏膜细胞膜上TNF蛋白表达的显著降低。期待这项技术未来进入临床使用,真正开启克罗恩病分子精准治疗的大门。
同样的道理,这项技术还可以通过荧光标记的α4β7整合素抗体,或荧光标记的IL-23抗体,预测新型生物制剂Vedolizumab和Ustekinumab的疗效。内镜分子影像学技术,通过检测IBD患者病变的分子机制,优化患者个体化的生物制剂治疗,使药物发挥最大疗效,减少不良反应,同时降低医疗花费。
总之,内镜分子影像学技术已经被用于临床试验。未来需要更多临床前的研究和数据,优化荧光标志物的制备流程。通过使用荧光标记的靶向生物标记,内镜分子成像技术可以精确预测IBD患者生物制剂的治疗效果,还可以提高IBD患者的肠道癌变监测,从而打开IBD精准诊断和治疗的大门。
2整合“组学”和临床实践的潜力
“组学”(omics)是一个单词后缀,指的是在基因组学、蛋白质组学、代谢组学等以“组学”结尾学科的研究。“组学”表现了特定的复杂系统的整体性,“完整”或“完成”,就像基因组,指的是生物体的完整的基因构成。
什么是“精准医疗”?根据美国国家卫生研究院(NIH)的解释,“精确医疗计划”是一种疾病治疗和预防的全新方法,它考虑了每个人的基因、环境和生活方式的个体差异。
IBD发病机制的由四个基本成分组成,分别是:基因、环境、菌群和免疫系统,这可能成为四个不同的潜在治疗靶点。
IBD环境因素层面的IBD治疗,目前的绝大多数靶点是未知的,干预的效果的选择性的(例如戒烟,只有部分患者有效),通常难以影响(行为习惯转变),影响会贯穿终生。
外部环境的暴露因素非常多,例如天气、污染、吸烟、感染、地理区域、锻炼、教育水平、经济状况、生活方式、精神心理状态、社交、饮食、母乳喂养、妊娠暴露等等。外部环境因素诱发和控制着健康和疾病相关基因的功能。
基因层面的IBD治疗,靶点是高度个体化的,目前技术还不成熟,风险未知,疗效不确切。
2017年Lancet杂志发表了一篇重要文章,整体梳理和分析了近年来发表的IBD相关致病基因的研究,将所有的基因和分子靶点进行了IBD风险分层(低风险、中风险、高风险、因果关系)。可以看到随着IBD风险等级的上升,IBD相关的重要基因和靶点越来越少,目前重点集中在X1AP、IL10、NOD2、CARD9、HLA-DRB1 、IL23R等基因突变。
消化道微生态层面的IBD治疗,有时会有效,目前缺乏选择性靶点,不良反应基本可预测,局限于短期治疗。
对于IBD的微生物菌群干预策略,目前主要有:抗生素(消除或抑制不良微生物)、益生菌(引入缺失的微生物)、益生元(促进有益细菌的增殖)、粪便移植(引入正常菌群取代致病菌群)、防御(补充抗菌肽以控制肠道微菌群)。
目前对于IBD发病机制的四个方面(基因、环境、微生物、免疫系统),临床实践中个体化的治疗靶点,5%针对环境因素、<10%针对肠道菌群,约90%都集中在免疫系统。
免疫系统层面的IBD治疗,有确切的疗效,但目前靶点比较局限,通常存在不良反应,随时间推移疗效降低,依赖于个体的免疫状态。目前有多种生物制剂,靶向调节IBD相关免疫系统的细胞因子、受体和信号通路。
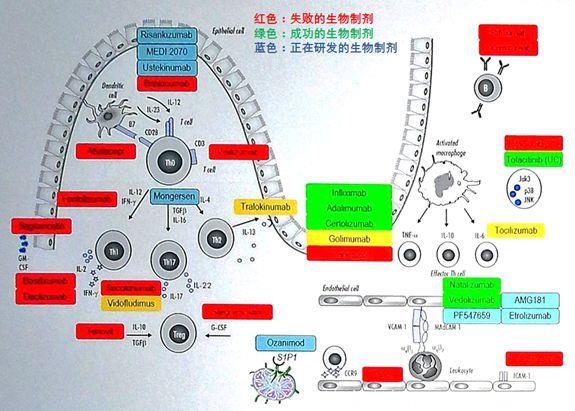
但即使是现在最先进的生物制剂,治疗效果也远远没有令人满意。分析几种生物制剂的III期关键性研究数据可以看到,阿达木单抗CHARM研究,54周完全缓解率为25.2%;英夫利西单抗ACCENT I研究,54周完全缓解率为16.7%;维多珠单抗GEMINI II研究,54周完全缓解率为17.7%;乌思奴单抗UNITI-2研究,54周完全缓解率为36.3%。
复杂的疾病需要复杂的治疗。总的来说,药物在分子水平上起作用,就像疾病起源于分子障碍一样。人与人之间的不同之处,实际上在于基因组和环境的变化和差异。复杂的疾病不能通过调节单一靶点来有效地治疗系统问题。
目前的治疗药物和方案,可能已经达到了它们的极限,我们需要新的思维来驱动药物的研发和使用。因为大多数疾病都有多重性,因此基于系统生物学的治疗方法很有价值。
什么是系统生物学?系统生物学是复杂生物系统的计算模型。是生物医学研究中的一种方法,通过把碎片信息拼在一起,来理解更大的整体。这与数十年的还原生物学形成了鲜明的对比,后者主要是将整体分成碎片进行研究。系统生物学是对整体生物系统的研究,它考虑了DNA、RNA、蛋白质和细胞之间相互作用的相互作用。
具体来说,首先将单一患者的病史、临床、药物、基因、微生物、蛋白组学等信息进行碎片化细致分析,形成某个患者在某一个时间点的数据。之后来源于不同患者、不同时间点的众多数据聚合在一起,实用计算机进行分析,每一个疾病相关因素,都有多个因素相关联,最终形成一个整合在一起的调控网络。
回到IBD的4大致病要素:基因、环境、微生态、免疫系统。每一个IBD致病要素都能通过上述方法,形成一个独立的关联网络,之后将4个独立的分子靶点网络整合在一起,我们将会发现在分子水平上4个网络会存在一些交集,某些靶点同时出现在多个IBD致病要素的网络中。

不同的网络进行排列组合,会产生不同的模型,而不同的模型对应不同的致病机制,不同的致病机制最终会有不同的临床表现,这就是系统生物学的逻辑。
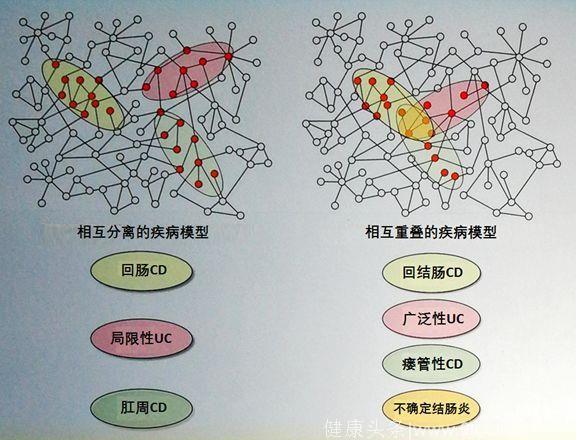
再进一步,将不同IBD“组学”的数据再进行整合,包括基因组学、蛋白质组学、代谢组学等,就会形成一个更高维度的网络。识别并确定这些网络中的核心节点,就是潜在的IBD关键致病因子,自然也是未来治疗药物研发的潜在靶点。

因此,基于“组学”的寻找可用于临床实践的生物标志物,一共会经历4个步骤。首先需要进行数据收集,之后进行“组学”整合,第三步发现关键致病因子和靶点,最后评估临床实用性。
未来,我们通过系统生物学的方法,在临床实践中为不同患者找到最个体化的治疗方案。举个例子,5个临床表现相同的UC患者,经过各个“组学”分析后表现为5种不同的分子亚型,进行分子生物学网络整合分析之后,发现不同的关键致病分子节点和靶点。之后的选择就非常容易,针对不同的靶点给予不同的靶向药物。

过去传统的药物研发模式,一个新药从临床前研发阶段到I期、II期、III期研究上市,一般需要12年的时间。可以预见,“组学”和系统生物学的分析方法,可以大大加速未来药物研发的速度,整个研发时间可能在3年半之内就能完成。这意味着未来新型靶向药物,可能会以井喷的速度出现。
过去的研究思路是越分越细,将患者从个体细分到系统、器官、甚至分子。未来我们需要转变思维,利用“组学”的整合分析手段,在临床实践中重新将患者组装起来。

接下来和大家分享一些精彩的研究报告。
1临床、血清学和遗传因素综合预测儿童克罗恩病的复杂疾病进程:基于人群的研究结果
研究利用法国人群Epimad疾病登记数据,选取1988年至2004年诊断,并随访超过5年的儿童CD患者。复杂疾病进程的定义是从炎症(B1)到复杂的疾病行为(狭窄B2或穿透B3)的演变过程,或接受肠切除手术。
研究数据为诊断时的临床数据,包含的血清学标志物(ASCA,ANCA,抗OmpC,抗-Cbir1,抗Fla2,抗亚麻酸)和370个与CD或其他免疫相关的单核苷酸多态性(SNP)位点。使用Lasso Logistic回归模型,来分析与严重疾病进程相关的因素。
研究共纳入219名患者,中位年龄为14.3岁,1/3患者(n=70)在诊断后的5年内经历了肠切除术。在确诊的156例炎症性疾病表现(B1)患者中,约1/3(48例)发展为复杂疾病行为。
肠道切除的最终模型,包括诊断时的复杂疾病行为(B2或B3分型),诊断时的肠外表现,和23个SNP。
复杂行为的最终模型,包括ANCA(保护效应)和Asca-IgG(负面效应)水平,和18个SNPs。
在这两个模型中,有一半SNP被定义为IBD或CD的易感性位点,包括NOD2 G908R突变。这两种模式共有六种变体。通过5倍交叉验证评估的曲线下面积,分别为0.84(IC 95% 0.80-0.88)和0.89(IC 95 % 0.87-0.91)。
总之,在这个以人群为基础的儿童CD患者,临床、血清型和基因型的组合能够高度精确地预测疾病进展。经过未来独立队列中进行验证后,此预测评分将有助于确定需要早期生物制剂治疗的患者。
2浅全基因组测序可预测溃疡性结肠炎相关低级别异型增生的未来癌变风险
由于进展为结直肠癌(CRC)的风险不同,UC中低级别异型增生(LGD)的治疗尚不确定。发生结直肠癌的患者,结肠上皮细胞中会出现染色体拷贝数改变(CNA)。
相对于高级别异型增生(HGD)和结直肠癌(CRC),低级别异型增生(LGD)的CNA负担尚未明确,LGD CNA负担与未来CRC风险之间的相关性尚不清楚。
浅全基因组测序,是在福尔马林固定的石蜡包埋组织中进行高分辨率测序,评估组织染色体拷贝数改变(CAN)。是一种新颖的、相对低成本的技术。
研究者鉴定了19例UC患者因HGD / CRC进行直肠结肠切除的标本,分析了77个肿瘤病变区域(36个LGD,34个HGD和7个CRC)。然后,分析了13例有27处LGD病变的“进展”患者,这些患者随后在中位数427天后发展为HGD / CRC。还有22例“非进展”患者,其中26处LGD病变在随访> 5年后仍然没有发展为HGD / CRC。
两个患者组的年龄、性别、疾病持续时间和LGD位置相匹配。组织学诊断由两名盲法病理专家确定。通过上皮细胞富集、DNA提取、文库制备、下一代测序和生物信息学分析的标准化流程,进行浅全基因组测序。
结果显示,来自直肠切除标本的LGD部位,基因组CAN的中位数为12%,而HGD / CRC部位为23%,存在显著差异(p = 0.003)。同样,与LGD相比,HGD / CRC的CNA事件数量更多(p <0.001),例如8号染色体增加、4号染色体缺失、和18号染色体缺失。包括关键驱动基因在内的多个CAN,在HGD / CRC中比LGD更加频繁(p <0.05) 。
Kaplan-Meier曲线显示,对于所有存在LGD的患者,CNA负荷最高的25%患者,未来发生CRC / HGD癌变的可能性,明显高于剩余的75%患者(p = 0.001)。
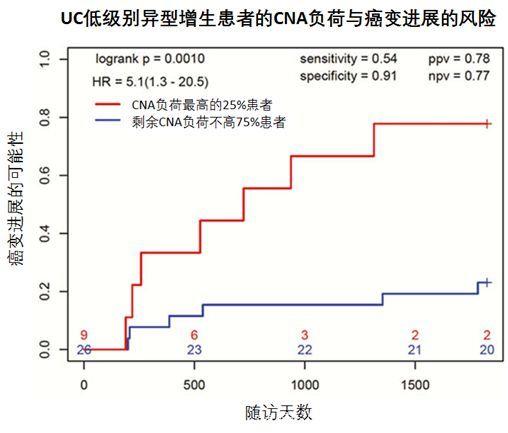
研究结果显示,不同UC患者低级别异型增生(LGD)的CNA负担,表现出惊人的多样性,一些LGD病变具有与HGD / CRC非常相似的CNA特征。 浅全基因组测序具有潜在的临床价值,可根据病变进展至HGD / CRC的风险,将存在LGD的UC患者进行分层。
3在炎症性肠病中通过外显子组测序和活检标本RNA测序鉴定炎症依赖性效应
炎症性肠病(IBD)是一种慢性复发性炎症性疾病。近年来,通过外周血的转录组数据研究遗传变异对基因表达影响,已发现215个基因位点与CD或UC有关。然而,人们越来越认识到,这些基因表达的变化,受转录调节的影响。例如炎症之类的生物学过程,可以通过改变转录组来调节,这可能是疾病的发作潜在原因。
为了研究IBD中遗传变异的背景和组织依赖性效应,研究人员将全血样品的全外显子进行测序,并与来自IBD患者的炎症和非炎症部位肠活检的RNA测序相比较。
研究者在已知IBD相关1479个位点中,确定了393个炎症特异性基因表达变化,其中40个是已知的IBD相关基因,两个最重要的炎症特异性基因位点是IL21和IL17RC。
众所周知,IL21在IBD中发挥重要作用,并且已知其在IBD的肠粘膜中过表达。 IL21由T细胞和B细胞表达,其作用于肠上皮有助于维持Th1和Th17分化,IBD肠炎的特征
IL17RC基因编码IL17RC受体,其结构类似于IL17RA受体,它们都结合IL17A和IL17F。然而,对IL17F具有较高的亲和力,会加剧了炎症,与IBD疾病进展相关。

总之,这项研究确定了在炎症部位特异性表达的40个基因位点,这些炎症依赖性表达的基因,可能与IBD的疾病活动的变化相关。 这些炎症特异性位点,是未来IBD药物的潜在靶点。
4IL-23主要参与介导克罗恩病患者抗-TNF药物治疗抵抗的机制
抗-TNF药物是治疗克罗恩病的有效药物。尽管如此,仍存在部分患者对抗-TNF治疗无效。这项研究探索了与抗-TNF治疗抵抗相关的潜在分子机制。
在抗-TNF治疗之前和治疗期间,从197名CD患者中分离黏膜和血细胞。通过基因芯片、免疫组化、实时定量PCR和ELISA,评估细胞因子,细胞表面标志物,信号蛋白和细胞凋亡。
研究显示,在抗-TNF起始治疗前,对抗-TNF治疗有应答的CD患者,在黏膜T细胞上TNF受体2(TNFR2)表达水平显著更高,但不表达IL23R。对抗-TNF治疗期间内镜检查有效和无效的CD患者,通过基因芯片分析和比较肠活检组织中基因表达调控的差异化。
与抗-TNF应答的患者相比,抗-TNF不应答患者中与IL23R依赖性信号传导通路相关的基因有显著的上调。凋亡抵抗的TNFR2 + IL23R + T细胞,在抗-TNF无应答者中更多,并表达肠聚集整合素α4β7。与TNFR2 + IL23R-细胞相比,这些细胞表现出IFN-γ,T-bet,IL-17A和RORγt的表达增加,提示混合的Th1 / Th17样表型。

肠TNFR2 + IL23R + T细胞被来源于CD14 +巨噬细胞的IL-23激活,与抗-TNF治疗应答的患者相比,在无应答者中显著更多。
抗细胞凋亡的肠TNFR2 + IL23R + T细胞的增加,与CD患者抗-TNF治疗的抵抗和不应答相关。 IL-23参与介导CD患者对抗-TNF治疗的抵抗,这一发现有助于为抗-TNF治疗难治的CD患者选择合适的治疗靶点。
5HLA-DQA1突变参与克罗恩病患者中抗-TNF药物抗抗体的产生
抗-TNF治疗的免疫原性是药物失效、治疗中止和过敏反应的主要原因,目前在治疗前无法预测。许多因素与药物免疫原性的风险有关,但细胞和分子机制的认识仍然有限。这项研究的目的,是分析对抗-TNF药物免疫原性的遗传易感性。
PANTS(克罗恩病个体化抗肿瘤坏死因子治疗)研究,是一项为期三年的英国全国性前瞻性观察性研究,分析抗-TNF药物(英夫利西单抗、阿达木单抗)原发性无应答,继发失应答和不良反应。
通过ELISA测定法,测定抗-TNF药物抗抗体(ADA)水平。免疫原性定义为(a)ADA滴度≥10 AU/ml和(b)ADA滴度≥10 AU/ml,且检测不到药物浓度。通过Cox比例风险模,对基因型数据进行全基因组关联研究(GWAS)。
研究共得到1284名患者的基因型数据,前瞻性随访至少12个月,因为开始使用抗TNF治疗。使用Cox比例风险模型和ADA滴度≥10AU / ml的免疫原性定义,研究者确定了6号染色体上的全基因组关联(顶部SNP rs74291249,p = 5.6×10-13)。

使用HIBAG软件计算HLA等位基因,证明HLA突变参与并促进了抗-TNF的免疫原性和抗抗体产生。抗-TNF治疗前进行HLA基因检测,可能有助于评估个体免疫原性和抗抗体风险,并有针对性联合使用免疫抑制剂,使患者获得更持久、更安全和更具成本效益的抗-TNF治疗策略。
6肠道宏基因组的分析揭示炎症性肠病和肠易激综合征的微生物群落特征差异
在这项研究中,研究者旨在通过使用高分辨率宏基因组测序,鉴定完整的物种和功能性肠道微生物组谱,来鉴定功能研究和16S之间的差异。
研究者进行了一项大型病例对照研究,包括1792名个体的粪便样本:355名IBD患者,421名IBS患者,和1025名人群对照。分离粪便DNA并测序,每个样品产生约3.0 Gb的数据。此外,收集了所有参与者的大量生活方式和疾病特征信息。
从测序数据,推断出肠道菌群分类学、菌株多样性、生长速率,基因家族,毒力因子和抗生素抗性蛋白质丰度的信息。
研究结果显示,IBD和IBS患者都发现了广泛的多层肠道微生物群特征。有趣的是,与对照组相比,IBD和IBS患者的微生物物种改变,存在重大重叠(83个类群,FDR <0.1),其中包括在IBD和IBS中普氏原发性巴氏杆菌丰度的减少。
值得注意的是,肠道微生物特征能够区分IBD和IBS(AUC = 0.90),表现甚至优于粪便钙卫蛋白(AUC = 0.79)。IBD患者粘膜损伤和铁吸收相关的细菌毒力因子增加。两种疾病中抗生素抗性蛋白的表达都增加。
微生物代谢功能的改变表明,在CD患者中,参与伤口愈合的L-精氨酸缺乏,和作为抗氧化剂的维生素B2消耗,也许可以作为治疗干预的目标。
总之,这项研究使用IBD患者和IBS患者的高分辨率微生物测序数据,确定了可区分这些胃肠疾病的微生物特征。同时确定了微生物治疗试验的几个目标。